
Accueil / Actualités / Actu-Diéta
La malnutrition en Inde
Les déterminants non climatiques de la malnutrition en Inde
- Noélie Dominicy
Environ 14% de la population indienne est dénutrie (The World Bank Group, 2021). Cette dénutrition est répartie dans l’ensemble du pays de façon hétérogène et peut être expliquée par des déterminants climatiques et non climatiques. Ce premier article s’intéresse aux causes liées aux éléments non climatiques. Un second article, détaillant les causes climatiques sera publié dans les prochaines semaines.
Noélie Dominicy, diététicienne-nutritionniste agréée
Introduction
Au niveau mondial, on estime qu’il y a environ 768 millions de personnes sous-alimentées. Parmi celles-ci, 418 millions habitent en Asie, 282 millions en Afrique et 60 millions en Amérique latine et dans les Caraïbes (FAO et al., 2021). La malnutrition est majoritairement due à des causes immédiates, notamment un apport alimentaire insuffisant, un manque de soins ou une présence de maladies. Elle est aussi liée à des causes plus latentes, comme un accès inapproprié à la nourriture, des soins inadéquats, ou le manque de services de santé. De plus, elle résulte également de causes fondamentales. Parmi celles-ci, on relève un environnement néfaste (par exemple : un environnement pollué, pas ou peu d’accès à l’eau potable, un logement insalubre, etc.), une éducation inadéquate, les structures politiques et économiques défaillantes et le manque de ressources (Khan & Mohanty, 2018).
Les femmes et les enfants sont particulièrement à haut risque de malnutrition à cause de leur physiologie. La malnutrition chez les femmes amène des conséquences sur leur santé, leur ménage et le développement national (Akeresola & Gayawan, 2020). Quant aux enfants mal nourris, ils sont plus enclins à développer des maladies car ils ont une plus faible résistance aux infections, et en définitive, sont plus à risque de mourir (Gayawan et al., 2019b).
Hétérogénéité spatiale de la malnutrition en Inde
Dans plusieurs pays à bas et moyens revenus, un certain nombre d’études se sont focalisées sur les disparités géographiques de la malnutrition, démontrant des relations environnementales, spatio-économiques et socio-économiques (Akeresola & Gayawan, 2020; Gayawan, Adebayo, Komolafe, et al., 2019; Rabbi et al., 2021). Ce phénomène de disparité existe également en Inde. Sur base de l’enquête nationale sur la santé des familles (National Family Health Survey, NFHS-4) qui a été réalisée en 2015 et 2016, il a été mis en évidence que la malnutrition infantile est plus élevée dans les districts appartenant aux États de l’Uttar Pradesh, du Bihar, du Jharkhand, du Madhya Pradesh et du Rajasthan (figure 1) (Khan & Mohanty, 2018).
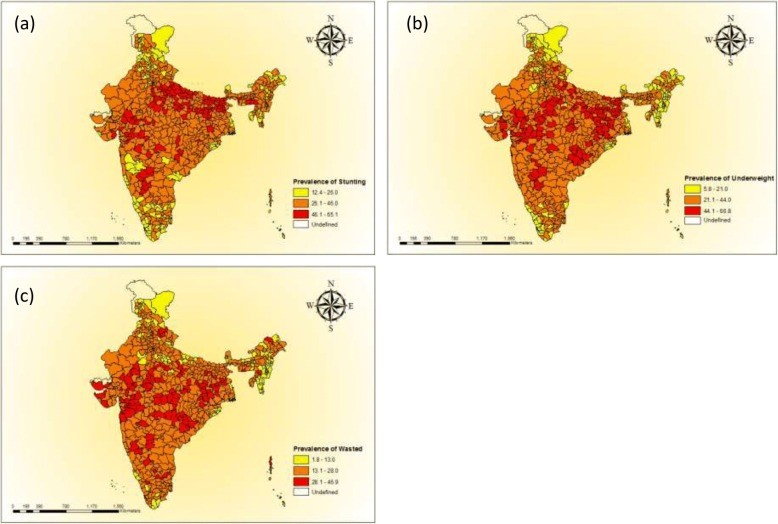
Les déterminants non climatiques de la malnutrition
Facteurs socio-économiques
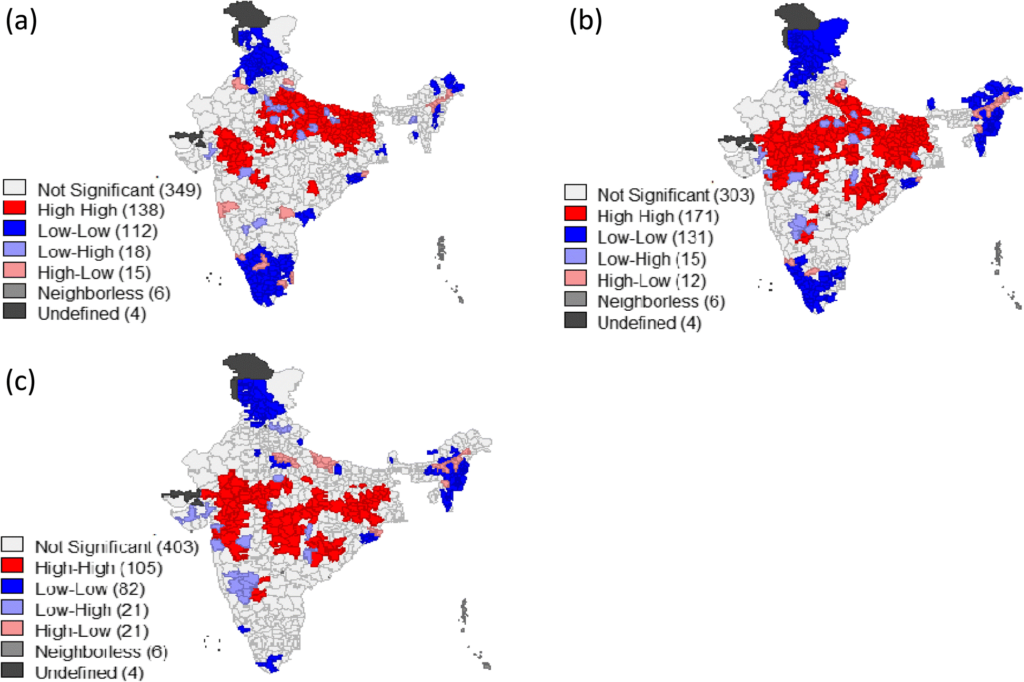
Les districts indiens ayant une incidence de pauvreté plus élevée présentent une prévalence plus élevée de retard de croissance, d’insuffisance pondérale et d’émaciation. Dans 126 des 640 districts, soit 20% de tous les districts, la plus forte prévalence de retard de croissance est corrélée avec le plus haut niveau de pauvreté (figure 2a). 146 districts, soit 23%, présentent une insuffisance pondérale élevée et une grande pauvreté (figure 2b). À l’inverse, 104 districts sont classés comme « points froids », c’est-à-dire ayant une faible pauvreté et un faible retard de croissance et d’émaciation (figure 2b et c) (Khan & Mohanty, 2018).
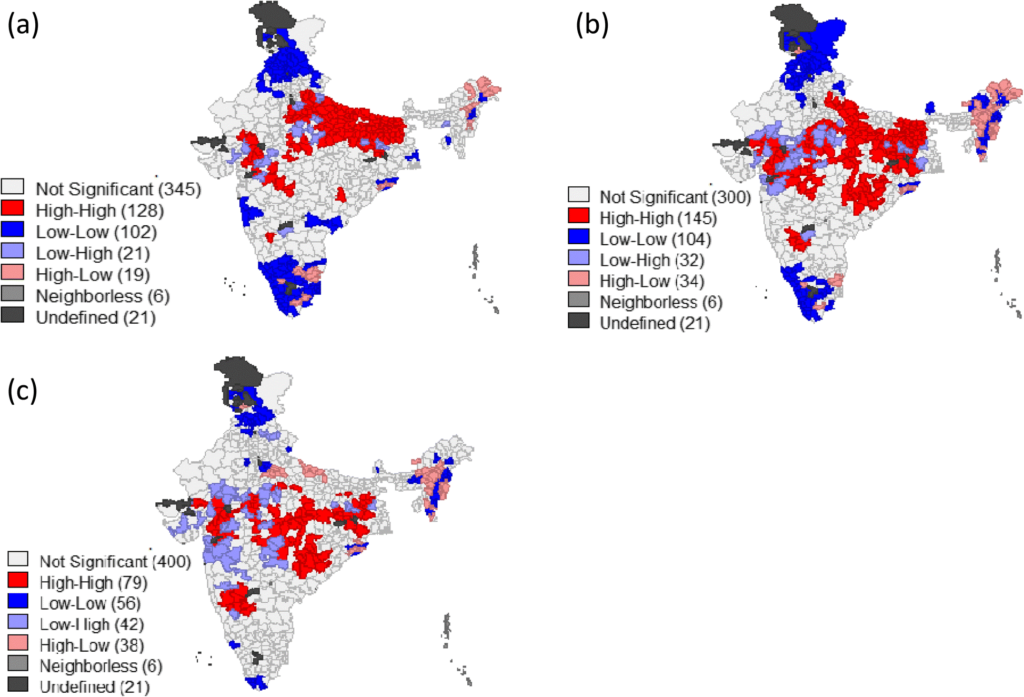
De plus, il y a une association entre le niveau d’éducation des femmes et l’indice de richesse de leur ménage avec leur statut nutritionnel. Plus ces femmes se situent dans des classes supérieures, plus elles sont enclines à être en surpoids ou obèses. En effet, ces femmes ont de meilleures chances d’avoir un travail qui leur offre un salaire permettant une alimentation suffisante. Si celles-ci ne font pas attention, l’alimentation peut devenir excessive et mener à une surnutrition (Akeresola & Gayawan, 2020). Le statut nutritionnel d’un enfant s’améliore aussi si l’indice de richesse du ménage et l’éducation de la mère augmentent. Avec plus d’éducation, une femme est habilitée à connaitre et administrer une alimentation saine à elle-même et ses enfants (Akombi et al., 2017; Fagbohungbe et al., 2020; Hernández-Vásquez & Tapia-López, 2017).
Facteurs spatio-économiques
Dans les pays à bas et moyens revenus, habiter dans un lieu rural est associé à une prévalence de la malnutrition plus élevée (Akombi et al., 2017; Hernández-Vásquez & Tapia-López, 2017). En Inde également, le risque de malnutrition infantile est plus élevé en milieu rural (Yadav et al., 2015).
En outre, l’eau, les sanitaires et l’hygiène sont des piliers de la nutrition, étant donné qu’ils préviennent les épisodes répétés de diarrhées et les maladies infectieuses liées à l’eau. La disponibilité ou l’amélioration des sanitaires dans les ménages réduit donc les risques de malnutrition chez les enfants (Chuang et al., 2020; Fagbohungbe et al., 2020; Gera et al., 2018; Rabbi et al., 2021). Donc, un accès sûr aux sources d’eau réduit la probabilité de malnutrition dans les ménages pauvres (figure 3) (Akombi et al., 2017; Cuesta, 2007; Singh et al., 2021). En Inde, une étude suggère une prévalence plus faible de la malnutrition dans les districts où la couverture sanitaire est plus élevée. Et, s’il y a une augmentation du niveau d’assainissement des ménages, il s’observe une tendance claire à la baisse de la malnutrition (Khan & Mohanty, 2018). En effet, cet assainissement réduit le risque d’infection chez les enfants. D’ailleurs, une association positive entre l’assainissement des ménages et la croissance linéaire chez les enfants a été montrée (Rah et al., 2015). En parallèle, la présence de sanitaires de mauvaise qualité agit négativement sur la prévalence de la malnutrition (figure 4) (Singh et al., 2021).
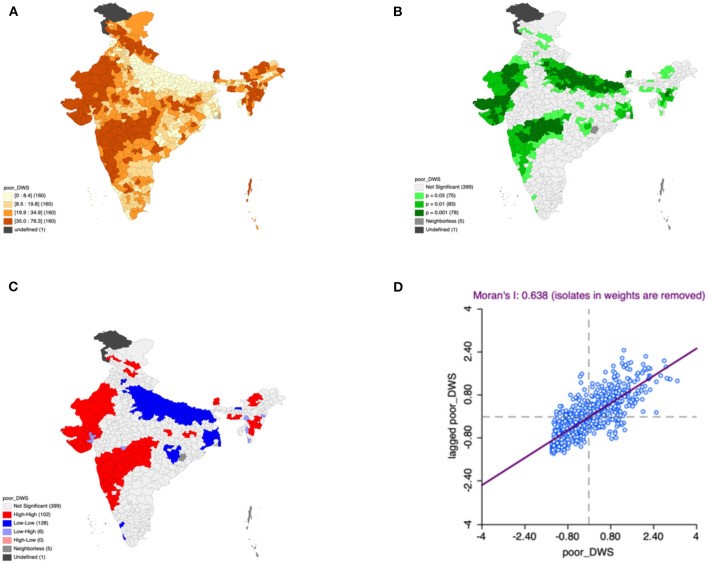
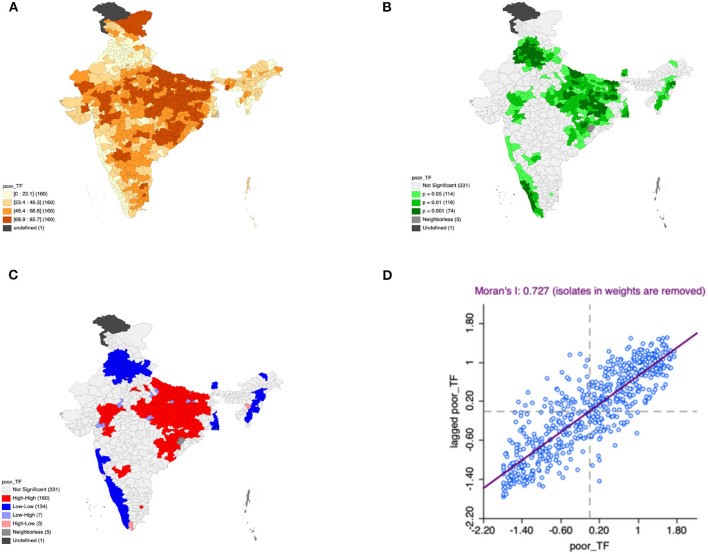
De plus, l’absence de l’utilisation des infrastructures de santé est associée à une prévalence plus élevée de la malnutrition (Akombi et al., 2017). En Inde, le taux d’utilisation des infrastructures de santé s’améliore là où on observe une hausse du statut de richesse et une meilleure éducation. En outre, les personnes résidant en zone urbaine demandent plus de soins médicaux que celles vivant en zone rurale. Plus il y a des obstacles à l’accès aux soins de santé, moins les services de santé sont demandés. Et dans les zones rurales, l’accessibilité des soins de santé est faible par manque de transports publics. D’autre part, les établissements de santé dans les zones rurales ont des infrastructures inadéquates, sont en manque d’équipements, de médicaments et de personnel soignant. Ceci implique que les résidents des zones rurales, qui représentent 68% de la population indienne, n’aient pas d’autres choix que de se faire soigner par des prestataires informels, tels que des guérisseurs, des charlatans, etc. (Khanam & Hasan, 2020; Kumar & Singh, 2016; Maharatha & Dash, 2021; Taqi et al., 2017).
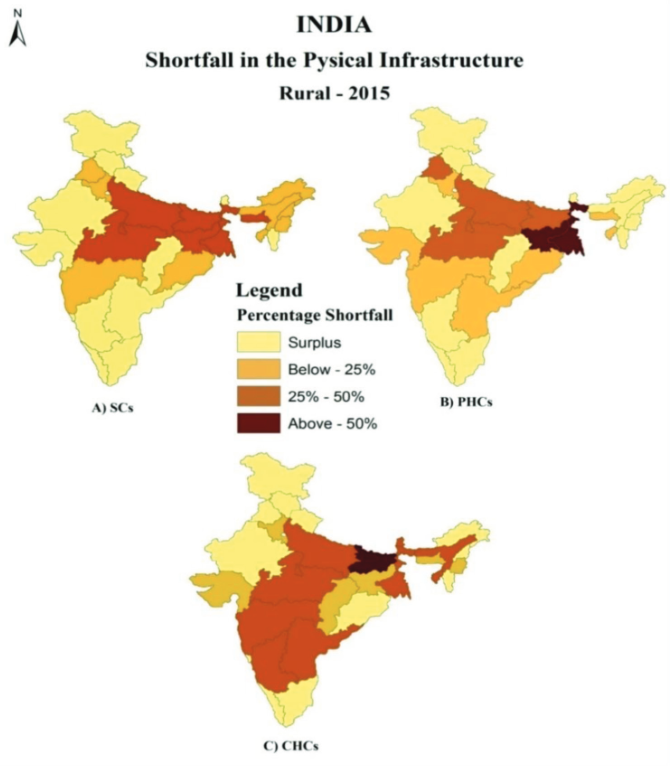
En Inde, le système de santé se compose d’un mélange de services publics et privés (Kumar & Singh, 2016). Les traitements dans les établissements privés ont des coûts élevés. Et les infrastructures publiques sont de plus en plus inaccessibles à cause d’une insuffisance de service (Sreenu, 2019). Le système des soins de santé publique est développé en un système à trois niveaux : les soins de santé primaires, les centres secondaires et les centres de santé communautaires. Malheureusement, il y a une inégalité quant à la disponibilité de ces systèmes. Certains États présentent un surplus d’infrastructures, alors que d’autres sont en insuffisance (figure 5) (Taqi et al., 2017).
Aussi, l’absence de visites prénatales a un effet négatif sur l’émaciation (figure 6) (Singh et al., 2021). L’amélioration de la couverture des soins prénatals et la suppression des obstacles liés aux inégalités en matière de santé permettraient de réduire progressivement la malnutrition infantile. Cependant, les mères doivent d’abord connaitre les services disponibles et les percevoir comme étant bénéfiques pour leurs enfants (Baqui et al., 2007; Ladusingh & Holendro Singh, 2007; Maharatha & Dash, 2021).

Santé de la mère et allaitement maternel
Plusieurs études montrent un lien entre l’IMC de la mère et l’état nutritionnel de l’enfant (Akombi et al., 2017; Khan & Mohanty, 2018; Singh et al., 2021). En particulier, un IMC faible (inférieur à 18.5 kg/m2) contribue à un retard de croissance du fœtus, ce qui augmente le risque de décès néonatal. Parmi les survivants, un petit poids de naissance peut amener à une dénutrition et un retard de croissance. De plus, un allaitement maternel sous-optimal entraine un risque accru de la mortalité lors des deux premières années de la vie (Black et al., 2013). En Inde, les districts où plus de 30% des femmes ont un IMC inférieur à la normale présentent une prévalence plus élevée de malnutrition infantile par rapport aux autres districts (figure 7) (Khan & Mohanty, 2018).
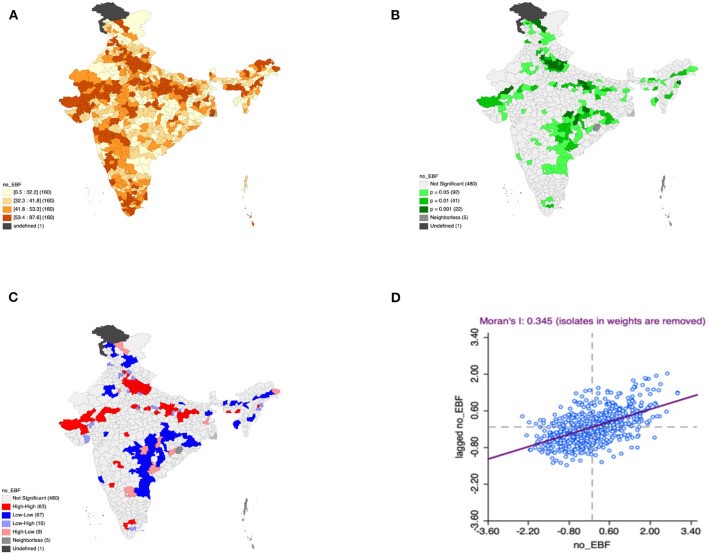
L’allaitement maternel exclusif a un effet positif sur l’état de nutrition de l’enfant (Singh et al., 2021). La pratique de l’alimentation des nourrissons est associée à l’éducation de la mère (Jayachandran & Kuziemko, 2011). De plus, la pratique de l’allaitement maternel est liée avec la réception d’informations lors de la grossesse (Baqui et al., 2007). En Inde, 63 districts constituent des points chauds, c’est-à-dire qu’il y a une absence d’allaitement maternel exclusif et une présence de malnutrition. À l’inverse, 67 districts constituent les points froids (figure 8) (Singh et al., 2021).
Croyances culturelles
Dans d’autres pays à faibles et moyens revenus, certains parents, à cause de leur religion ou de leurs croyances culturelles, privent leurs enfants de consommer certains aliments qui pourraient leur apporter des nutriments dont ils ont besoin ou être bénéfiques pour leur santé (Gayawan, Adebayo, & Waldmann, 2019). Ceci est donc également une explication possible de l’hétérogénéité spatiale de la malnutrition en Inde. Car des parents ne donnent pas certains aliments à leurs enfants pour des raisons culturelles, même si ces aliments s’avèrent nutritifs (Yadav et al., 2015).
Dans le cadre de l’allaitement maternel en Inde, il y a aussi un lien entre le sexe de l’enfant et l’état de nutrition de celui-ci, en défaveur des filles (Singh et al., 2021). Et une étude réalisée dans le district rural de Baramulla, dans la région de Kashmir en Inde, montre que les enfants de sexe féminin sont plus vulnérables à la malnutrition. L’orthodoxie envers les femmes les réprimande. Et elles sont donc négligées dans leur accès à l’alimentation, aux soins de santé et à l’éducation (Lone & Mayer, 2020). Le traitement des filles, en matière de nutrition, dépend aussi du degré d’éducation de la mère : il y a plus de discrimination si la mère est analphabète (Borooah, 2004).
Conclusion
La malnutrition est très présente en Inde et est distribuée spatialement de manière hétérogène. Cette malnutrition est principalement regroupée dans les zones géographiques où les niveaux de pauvreté et d’éducation des femmes sont les plus bas. De plus, le lieu de résidence a un impact sur l’état de nutrition. C’est-à-dire que les habitants des zones rurales sont plus enclins à la malnutrition. La présence de sanitaires, d’un accès à l’eau potable et de l’utilisation des infrastructures de santé sont aussi des facteurs déterminants pour réduire la malnutrition.
Pour réduire la charge de la malnutrition dans le pays, la mise en place de politiques à court et à long terme est primordiale. Il est nécessaire d’assurer l’éducation des femmes et de promouvoir la santé et l’alimentation équilibrée. Ces politiques doivent agir de façon globale et ciblée. En effet, octroyer un budget plus important dans les zones les plus touchées pourra réduire les inégalités en termes de malnutrition dans le pays. Aussi, améliorer l’accessibilité, les infrastructures de santé dans les zones en pénurie ainsi que leurs équipements permettra à la population de pouvoir en bénéficier et, en définitive améliorer son état nutritionnel et sa santé de manière générale.
Bibliographie
Akeresola, R. A., & Gayawan, E. (2020). Analysis of the spatial patterns of malnutrition among women in Nigeria with a Bayesian structured additive model. GeoJournal, 85(1), 81‑92. https://doi.org/10.1007/s10708-018-9958-0
Akombi, B. J., Agho, K. E., Hall, J. J., Wali, N., Renzaho, A. M. N., & Merom, D. (2017). Stunting, Wasting and Underweight in Sub-Saharan Africa : A Systematic Review. International Journal of Environmental Research and Public Health, 14(8), 863‑880. https://doi.org/10.3390/ijerph14080863
Baqui, A. H., Williams, E. K., Darmstadt, G. L., Kumar, V., Kiran, T. U., Panwar, D., Sharma, R. K., Ahmed, S., Sreevasta, V., Ahuja, R., Santosham, M., & Black, R. E. (2007). Newborn care in rural Uttar Pradesh. The Indian Journal of Pediatrics, 74(3), 241‑247. https://doi.org/10.1007/s12098-007-0038-6
Black, R. E., Victora, C. G., Walker, S. P., Bhutta, Z. A., Christian, P., Onis, M. de, Ezzati, M., Grantham-McGregor, S., Katz, J., Martorell, R., & Uauy, R. (2013). Maternal and child undernutrition and overweight in low-income and middle-income countries. The Lancet, 382(9890), 427‑451. https://doi.org/10.1016/S0140-6736(13)60937-X
Borooah, V. K. (2004). Gender bias among children in India in their diet and immunisation against disease. Social Science & Medicine, 58(9), 1719‑1731. https://doi.org/10.1016/S0277-9536(03)00342-3
Chuang, Y.-C., Chuang, T.-W., Chao, H. J., Tseng, K.-C., Nkoka, O., Sunaringsih, S., & Chuang, K.-Y. (2020). Contextual Factors and Spatial Patterns of Childhood Malnutrition in Provinces of Burkina Faso. Journal of Tropical Pediatrics, 66(1), 66‑74. https://doi.org/10.1093/tropej/fmz031
Cuesta, J. (2007). Child Malnutrition and the Provision of Water and Sanitation in the Philippines. Journal of the Asia Pacific Economy, 12(2), 125‑157. https://doi.org/10.1080/13547860701252298
Fagbohungbe, T. H., Gayawan, E., & Orunmoluyi, O. S. (2020). Spatial prediction of childhood malnutrition across space in Nigeria based on point-referenced data : An SPDE approach. Journal of Public Health Policy, 41(4), 464‑480. https://doi.org/10.1057/s41271-020-00246-x
FAO, IFAD, UNICEF, WFP, & WHO. (2021). The State of Food Security and Nutrition in the World. FAO. https://doi.org/10.4060/cb4474en
Gayawan, E., Adebayo, S. B., Komolafe, A. A., & Akomolafe, A. A. (2019). Spatial Distribution of Malnutrition among Children Under Five in Nigeria : A Bayesian Quantile Regression Approach. Applied Spatial Analysis and Policy, 12(2), 229‑254. https://doi.org/10.1007/s12061-017-9240-8
Gayawan, E., Adebayo, S. B., & Waldmann, E. (2019). Modeling the spatial variability in the spread and correlation of childhood malnutrition in Nigeria. Statistics in Medicine, 38(10), 1869‑1890. https://doi.org/10.1002/sim.8077
Gera, T., Shah, D., & Sachdev, H. S. (2018). Impact of Water, Sanitation and Hygiene Interventions on Growth, Non-diarrheal Morbidity and Mortality in Children Residing in Low- and Middle-income Countries : A Systematic Review. Indian Pediatrics, 55(5), 381‑393.
Hernández-Vásquez, A., & Tapia-López, E. (2017). [Chronic Malnutrition among Children under Five in Peru : A Spatial Analysis of Nutritional Data, 2010-2016]. Revista Espanola De Salud Publica, 91, e201705035.
Jayachandran, S., & Kuziemko, I. (2011). Why Do Mothers Breastfeed Girls Less than Boys? Evidence and Implications for Child Health in India. The Quarterly Journal of Economics, 126(3), 1485‑1538. https://doi.org/10.1093/qje/qjr029
Khan, J., & Mohanty, S. K. (2018). Spatial heterogeneity and correlates of child malnutrition in districts of India. BMC Public Health, 18(1), 1‑13. Scopus. https://doi.org/10.1186/s12889-018-5873-z
Khanam, M., & Hasan, E. (2020). Inequalities in health care utilization for common illnesses among under five children in Bangladesh. BMC Pediatrics, 20(1), 192. https://doi.org/10.1186/s12887-020-02109-6
Kumar, V., & Singh, P. (2016). Access to healthcare among the Empowered Action Group (EAG) states of India : Current status and impeding factors. The National Medical Journal of India, 29(5), 267‑273.
Ladusingh, L., & Holendro Singh, C. (2007). Rich–Poor Gap in Maternal Care. Asian Population Studies, 3(1), 79‑94. https://doi.org/10.1080/17441730701270897
Lone, B. A., & Mayer, I. A. (2020). Socio-economic vulnerability assessment of female children to malnutrition in rural Baramulla district of Kashmir Himalayas, India. GeoJournal, 85(2), 535‑549. https://doi.org/10.1007/s10708-019-09980-6
Maharatha, T. M., & Dash, U. (2021). Inequity in health care utilization for common childhood illnesses in India : Measurement and decomposition analysis using the India demographic and health survey 2015-16. BMC Health Services Research, 21(1), 881‑898. https://doi.org/10.1186/s12913-021-06887-2
Rabbi, S. E., Ali, M., Costa, L. C., Pradhan, P., Rahman, A., Yunus, F. M., & Kropp, J. P. (2021). Identifying climatic and non-climatic determinants of malnutrition prevalence in Bangladesh : A country-wide cross-sectional spatial analysis. Spatial and Spatio-Temporal Epidemiology, 37, 100422. https://doi.org/10.1016/j.sste.2021.100422
Rah, J. H., Cronin, A. A., Badgaiyan, B., Aguayo, V. M., Coates, S., & Ahmed, S. (2015). Household sanitation and personal hygiene practices are associated with child stunting in rural India : A cross-sectional analysis of surveys. BMJ Open, 5(2), e005180. https://doi.org/10.1136/bmjopen-2014-005180
Singh, M., Alam, M. S., Majumdar, P., Tiwary, B., Narzari, H., & Mahendradhata, Y. (2021). Understanding the Spatial Predictors of Malnutrition Among 0–2 Years Children in India Using Path Analysis. Frontiers in Public Health, 9, 667502. https://doi.org/10.3389/fpubh.2021.667502
Sreenu, N. (2019). Healthcare infrastructure development in rural India : A critical analysis of its status and future challenges. British Journal of Healthcare Management, 25(12), 1‑9. https://doi.org/10.12968/bjhc.2018.0072
Taqi, M., Bidhuri, S., Sarkar, S., Ahmad, W. S., & Wangchok, P. (2017). Rural Healthcare Infrastructural Disparities in India : A Critical Analysis of Availability and Accessibility. Journal of Multidisciplinary Research in Healthcare, 3(2), 125‑149. https://doi.org/10.15415/jmrh.2017.32011
The World Bank Group. (2021). Climate risk country profile : India (p. 1‑40). https://climateknowledgeportal.worldbank.org/sites/default/files/country-profiles/15503-WB_India%20Country%20Profile-WEB.pdf
Yadav, A., Ladusingh, L., & Gayawan, E. (2015). Does a geographical context explain regional variation in child malnutrition in India? Journal of Public Health, 23(5), 277‑287. https://doi.org/10.1007/s10389-015-0677-4
Les actualités
Partageons nos connaissances.

Les Brèves du 24 octobre 2024

Newsletter partenaire | Nestlé

Les Brèves du 11 octobre 2024










